-
动脉粥样硬化 编辑
动脉粥样硬化是多因素共同作用引起的,发病机制复杂,目前尚未完全阐明。主要危险因素有高血压、高血脂和大量吸烟,还有糖尿病、肥胖和遗传因素等。
1.高血压
高血压患者动脉粥样硬化发病率明显增高。高血压和动脉粥样硬化互为因果,二者常同时存在。
2.高血脂
3.吸烟
吸烟明显增加动脉粥样硬化的发病率,且与每日吸烟数量成正比。
4.糖尿病
5.肥胖
6.遗传因素
家族中有年轻动脉粥样硬化患者,近亲发病率明显增高。
7.其他
年龄、性别、C反应蛋白增高、从事脑力劳动、进食高热量食物等均与动脉粥样硬化的发生相关。
动脉粥样硬化血管改变
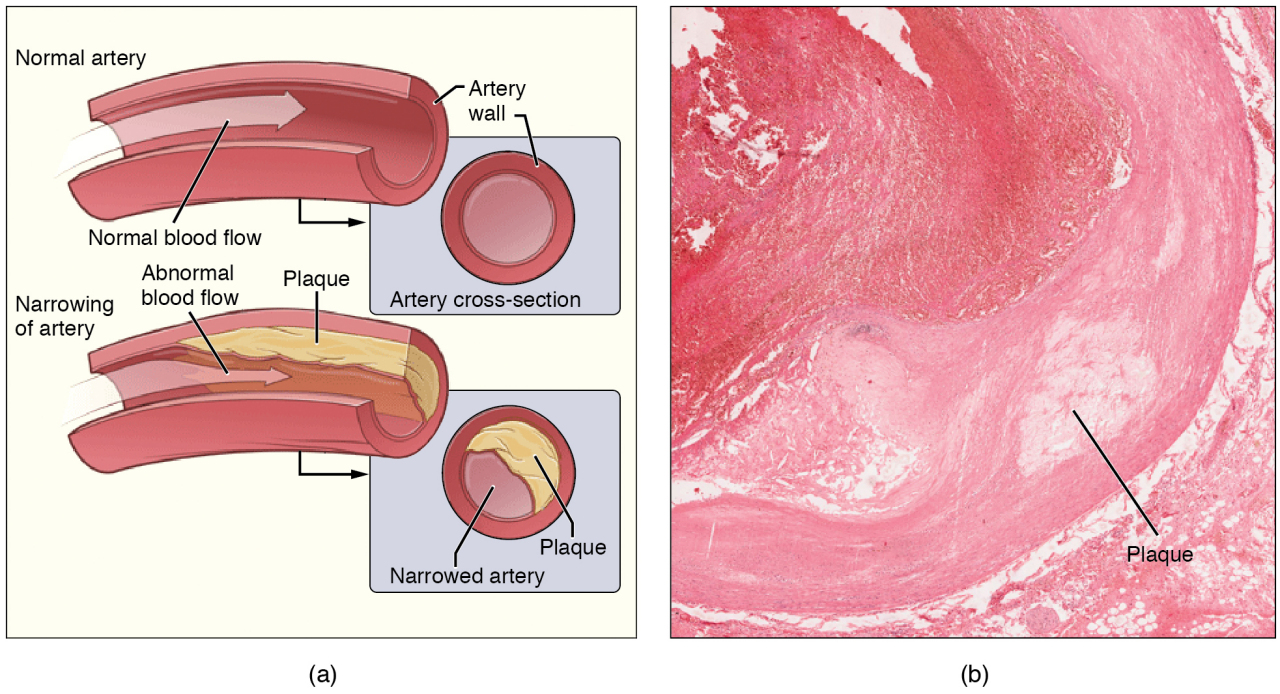 示例
示例
动脉粥样硬化的症状主要取决于血管病变及受累器官的缺血程度。主动脉粥样硬化常无特异性症状;冠状动脉粥样硬化者,若管径狭窄达75%以上,则可发生心绞痛、心肌梗死、心律失常,甚至猝死;脑动脉粥样硬化可引起脑缺血、脑萎缩,或造成脑血管破裂出血;肾动脉粥样硬化常引起夜尿、顽固性高血压、严重者可有肾功能不全;肠系膜动脉粥样硬化可表现为饱餐后腹痛、消化不良、便秘等,严重时肠壁坏死可引起便血、麻痹性肠梗阻等症状;下肢动脉粥样硬化引起血管腔严重狭窄者可出现间歇性跛行、足背动脉搏动消失,严重者甚至可发生坏疽。
1.一般检查
患者常有血胆固醇、三酰甘油增高,高密度脂蛋白减低,脂蛋白电泳图形异常,多数患者表现为第Ⅲ或第Ⅳ型高脂蛋白血症。
2.X线检查
主动脉粥样硬化者可见主动脉伸长、扩张和扭曲,有时可见钙质沉着。
3.动脉造影
可显示四肢动脉、肾动脉与冠状动脉由于粥样硬化所造成的管腔狭窄、病变部位及范围。
4.多普勒超声波检查
动脉粥样硬化发展到一定程度,尤其是出现器官病变时,诊断并不困难。如检查发现血脂异常,动脉造影显示血管有狭窄性病变,应首先考虑动脉粥样硬化。需要注意的是,动脉粥样硬化是一种全身性疾病,一个器官血管发生动脉粥样硬化病变,意味着其他地方的血管也可能已经存在同样的病变;同样,一个器官发生血管事件,意味着其他地方发生血管事件的危险性增加。
1.40岁以上的患者,如有主动脉增宽扭曲而能排除其他疾病,提示有主动脉粥样硬化的可能;
2.如突然出现眩晕或步态不稳而无颅内压增高征象,则应疑有基底动脉粥样硬化所引起的脑供血不足;
3.活动后出现短暂的胸骨后和心前区闷痛或压迫感,则应疑为冠状动脉粥样硬化引起的心肌供血不足;
4.夜尿增多常为肾动脉粥样硬化的早期症状之一。
此外,患者常伴有动脉粥样硬化的易患因素,如高血压、高胆固醇血症、低HDL血症、糖尿病以及吸烟等。如选择性地作心电图,放射性核素心、脑、肾等脏器扫描,多普勒超声检查,以及选择性血管造影等,有助明确诊断。
临床上常需考虑与炎症动脉病变(如多发性大动脉炎、血栓性闭塞性脉管炎等)及先天性动脉狭窄(如主动脉、肾动脉狭窄等)相鉴别。炎症性动脉疾病多具有低热、血沉增快等表现。先天性主动脉缩窄患者发病年龄轻,不伴有动脉粥样硬化的易患因素。
1.综合治疗
(1)合理饮食,饮食总热量不应过高,防止超重。大量减少饱和脂肪和糖类的摄入,脂肪摄入限制在每天20g以内,其中饱和脂肪限制在2g以内。增加可溶性纤维的摄入。
(2)坚持适量的体力活动。根据自身情况、活动习惯、心脏功能来设定活动强度,循序渐进。
(3)合理安排工作及生活。
(4)其他方面,提倡不吸烟,避免二手烟,可饮少量酒。
(5)控制易患因素。如患有糖尿病、应及时控制血糖,包括饮食控制。2型糖尿病的降糖药物应以不引起高胰岛素血症为宜,如达美康等;如有高血压则应给予降压药,使血压降至适当水平;如有血胆固醇增高,则应控制高胆固醇适当给予降脂药物。
2.药物治疗
(1)降血脂药物 ①他汀类;②贝特类;③烟酸;④消胆胺;⑤安妥明;⑥不饱和脂肪酸如益寿宁、血脂平及心脉乐等;⑦藻酸双酯钠。
(2)抗血小板药物 ①阿司匹林;②潘生丁;③氯吡格雷;④西洛他。
(3)扩张血管药物 ①肼苯哒嗪(主要作用于动脉);②硝酸甘油和消心痛(主要作用于静脉);③硝普钠(作用于动脉及静脉);④α1受体阻断剂如哌唑嗪;⑤α2受体阻断剂如酚妥拉明;⑥β2受体兴奋剂如舒喘灵;⑦卡托普利、依那普利;⑧心痛定、硫氮卓酮;⑨柳丁氨酸、长压定、前列腺素、心钠素等。
(4)溶血栓和抗凝血药物 1)溶栓药物 如:①尿激酶和链激酶;②组织型纤维蛋白溶酶原激活剂;③单链尿激酶型纤溶酶原激活剂;④TNK-组织型纤溶酶原激活剂。2)抗凝血药物 如:①肝素;②依诺肝素;③那曲肝素;④比伐卢定。
3.手术治疗









