-
血小板 编辑
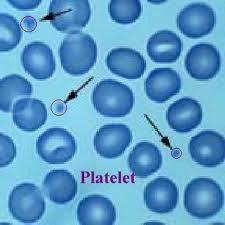
血小板为圆盘形,直径1~4微米到7~8微米不等,且个体差异很大(5~12立方微米)。血小板因能运动和变形,故用一般方法观察时表现为多形态。血小板结构复杂,简言之,由外向内为3层结构,即由外膜、单元膜及膜下微丝结构组成的外围为第1层;第2层为凝胶层,电镜下见到与周围平行的微丝及微管构造;第3层为微器官层,有线粒体、致密小体、残核等结构。
血小板正常值:(100到300)×10^9个/L。血小板计数的概念 是指计数单位容积血液中血小板的数量,血小板计数的正常值为125~320×10^9/L。血小板减少是引起出血时间延长,严重损伤或在激状态可发生出血。当血小板计数<50×10^9/L时,轻度损伤可引起皮肤粘膜紫癜,手术后可能出血;当血小板计数小于20×10^9/L时,常有自发性出血。一般认为,当血小板计数小于20×10^9/L时,需要预防性输入血小板。如果血小板计数>50×10^9/L,且血小板功能正常,则手术过程不至于出现明显出血。
1.血小板增多:当血小板计数大于400×10^9/L时即为血小板增多,原发性血小板增多常见于骨髓增生性疾病,如慢性粒细胞白血病,真性红细胞增多症,原发性血小板增多症等;血小板增多症常见于急慢性炎症,缺铁性贫血及癌症患者,此类增多一般不超过500×10^9/L,经治疗后情况改善,血小板数目会很快下降至正常水平。脾切除术后血小板会有明显升高,常高于600×10^9/L,随后会缓慢下降到正常范围。
2.血小板减少:当血小板计数小于100×10^9/L即为血小板减少,常见于血小板生成障碍,如再生障碍性贫血,急性白血病,急性放射病等;血小板破坏增多,如原发性血小板减少性紫癜,脾功能亢进,戈谢病等,消耗过度如弥漫性血管内凝血,家族性血小板减少如巨大血小板综合征等。
生成过程
由骨髓造血组织中的巨核细胞产生。多功能造血干细胞在造血组织中经过定向分化形成原始的巨核细胞,又进一步成为成熟的巨核细胞。成熟的巨核细胞膜表面形成许多凹陷,伸入胞质之中,相邻的凹陷细胞膜在凹陷深部相互融合,使巨核细胞部分胞质与母体分开。最后这些被细胞膜包围的与巨核细胞胞质分离开的成分脱离巨核细胞,经过骨髓造血组织中的血窦进入血液循环成为血小板。新生成的血小板先通过脾脏,约有1/3在此贮存。贮存的血小板可与进入循环血中的血小板自由交换,以维持血中的正常量。每个巨核细胞产生血小板的数量每立方毫米大约200~8000,一般认为血小板的生成受血液中的血小板生成素调节,但其详细过程和机制尚不清楚。血小板寿命约7~14天,每天约更新总量的1/10,衰老的血小板大多在脾脏中被清除。形态结构
血小板描述:细胞碎片,体积很小,形状不规则,常成群分布在红细胞之间。
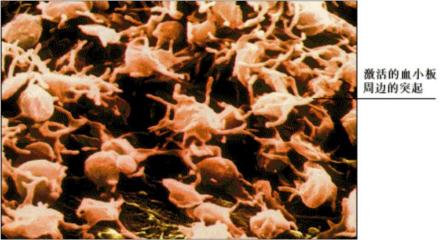
循环血中正常状态的血小板呈两面微凹、椭圆形或圆盘形,叫做循环型血小板。人的血小板平均直径约2~4微米,厚0.5~1.5微米,平均体积7立方微米。血小板虽无细胞核,但有细胞器,此外,内部还有散在分布的颗粒成分。血小板一旦与创伤面或玻璃等非血管内膜表面接触,即迅速扩展,颗粒向中央集中,并伸出多个伪足,变成树突型血小板,大部分颗粒随即释放,血小板之间融合,成为粘性变形血小板。树突型血小板如及时消除其刺激因素还能变成循环型血小板,粘性变形的血小板则为不可逆转的改变。血小板有复杂的结构和组成。血小板膜是附着或镶嵌有蛋白质双分子层的脂膜,膜中含有多种糖蛋白,已知糖蛋白Ⅰb与粘附作用有关,糖蛋白Ⅱb/Ⅲa与聚集作用有关,糖蛋白Ⅴ是凝血酶的受体。血小板膜外附有由血浆蛋白、凝血因子和与纤维蛋白溶解系统有关分子组成的血浆层(血小板的外覆被)。血小板胞浆中有两种管道系统:与表面相连的开放管道系统和致密管系统。前者是血小板膜内陷在胞浆中形成的错综分布的管道系统,管道的膜与血小板膜相连续,管道膜内表面也有与血小板膜一样的外覆层,通过此管道系统,血浆可以进入血小板内部,从而扩大了血小板与血浆的接触面积,由于存在这套与表面相连的发达的管道系统,使血小板形成与海绵相似的结构;后者即致密管系统的管道细而短,与外界不通,相当内质网。血小板周缘的血小板膜下有十几层平行作环状排列的微管,近血小板膜处还有较密的微丝(肌动蛋白)和肌球蛋白,它们与血小板的形态的维持及变形运动有关。血小板内散在着两种颗粒:α颗粒和致密颗粒。α颗粒内容物是中等电子密度,有的颗粒中央还有电子密度较高的芯。α颗粒中含纤维蛋白原、血小板第4因子、组织蛋白酶A、组织蛋白酶D、酸性水解酶等。致密颗粒内容物电子密度极高,含有5-羟色胺、ADP、ATP、钙离子、肾上腺素、抗血纤维蛋白酶、焦磷酸等。另外,在血小板中还存在有线粒体、糖原颗粒等。功能作用
血小板的主要功能是凝血和止血,修补破损的血管。血小板的表面糖衣能吸附血浆蛋白和凝血因子Ⅲ,血小板颗粒内含有与凝血有关的物质。当血管受损害或破裂时,血小板受刺激,由静止相变为机能相,迅即发生变形,表面粘度增大,凝聚成团;同时在表面第Ⅲ因子的作用下,使血浆内的凝血酶原变为凝血酶,后者又催化纤维蛋白原变成丝状的纤维蛋白,与血细胞共同形成凝血块止血。血小板颗粒物质的释放,则进一步促进止血和凝血。血小板还有保护血管内皮、参 与内皮修复、防止动脉粥样硬化的作用。血液中的血小板数低于10万/μL(100×10^9/L)为血小板减少,低于5万/μL(50×10^9/L)则有出血危险。
作用功能
血小板是骨髓中巨核细胞质脱落下来的小块,故无细胞核,表面有完整的细胞膜,血小板体积小,直径为2~4微米,呈双凸圆盘状,易受机械、化学刺激,此时便伸出突起,呈不规则形,电镜下血小板的膜表面有糖衣,能吸附血浆蛋白和凝血因子。血小板在出血凝血过程中起重要作用。在血液中,血小板是最小的细胞。血小板在电子显微镜下像橄榄形盘状,也有梭形或不规则形。血小板长为1.5~4微米,宽为0.5~2微米。正常人血液中血小板计数为(100~300)×10^9/升,1/3的血小板平时贮存在脾脏中。血小板的主要功能是凝血和止血作用,修补破损的血管。血小板的寿命平均为7~14天,当人体受伤流血时,血小板就会成群结队地在数秒钟内奋不顾身扑上去封闭伤口以止血。血小板和血液中的其他凝血物质——钙离子和凝血酶等,在破损的血管壁上聚集成团,形成血栓,堵塞破损的伤口和血管,血小板还能释放肾上腺素,引起血管收缩,促进止血。
血小板在较长一段时间里被认为是血液中的无功能的细胞碎片,直到1882年意大利医师比佐泽罗发现它们在血管损伤后的止血过程中起着重要作用,才首次提出血小板的命名。人们发现血小板是从骨髓中巨核细胞脱落下来的小块胞质,每个巨核细胞可产生300~4000个血小板。各种侵害骨髓而形成造血功能低下的疾病,都会影响血小板的质和量。当血小板数降低时,很容易发生出血不止的现象。血小板出来后,它就破裂了,放出它所含有的凝血物质——凝集素。凝集素一遇上血液里的凝集原,就会结合成凝血素。凝血素再和血浆里的纤维蛋白原结合,组成纤维蛋白,纤维蛋白很快地凝固,凝成一条条细长的纤维。这些纤维再纵横交错,形成一个堵住伤口的“纤维墙”,过几天就逐渐形成了痂。
生理作用
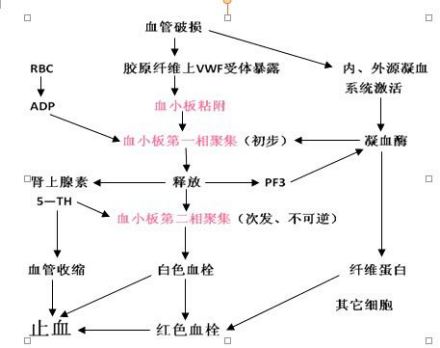
血栓形成和溶解当血管破损时,血小板受到损伤部位激活因素刺激出现血小板的聚集,成为血小板凝块,起到初级止血作用,接着血小板又经过复杂的变化产生凝血酶,使邻近血浆中的纤维蛋白原变为纤维蛋白,互相交织的纤维蛋白使血小板凝块与血细胞缠结成血凝块,即血栓(见凝血因子)。同时血小板的突起伸入纤维蛋白网内,随着血小板微丝(肌动蛋白)和肌球蛋白的收缩,使血凝块收缩,血栓变得更坚实,能更有效地起止血作用,这是二级的止血作用。伴随着血栓的形成,血小板释放血栓烷A2;致密颗粒和α颗粒通过与表面相连管道系统释放ADP、5-羟色胺、血小板第4因子、β血栓球蛋白、凝血酶敏感蛋白、细胞生长因子、血液凝固因子Ⅴ、Ⅶ、Ⅻ和血管通透因子等多种活性物质,这些活性物质通过激活周围血小板,促进血管收缩,促纤维蛋白形成等多种方式加强止血效果。物质则可加强损伤部位的炎症和免疫反应。血液凝固后,可以看见血块周围出现一些黄色透明的液体,这种液体不仅颜色与血浆不同,而且其中没有纤维蛋白原,这称为血清。当血管损伤部位血栓形成,血液停止流失以后需要防止血栓的无限增大,避免由此而产生的血管阻塞。此时,由血小板所产生的5-羟色胺等对血管内皮细胞起作用,使其释放纤维蛋白溶酶原激活因子,促使纤维蛋白溶酶形成,进而使血栓中的纤维蛋白溶解。血小板本身也有纤维蛋白溶酶原激活因子与纤维蛋白溶酶原,产生纤维蛋白溶酶参与血栓中纤维蛋白的再溶解。
止血凝血
血管受损伤流血时,发生止血和凝血效应的机制有多种,但大都与血小板的作用有关系, 归纳起来有如下几个方面:
1、收缩血管,有助于暂时止血
血小板的止血作用,是通过其释放的血管收缩物质、血小板粘聚成团堵塞损伤的血管和促进凝血实现的。血小板能释放5-羟色胺,儿茶酚胺等血管收缩素,使受损伤血管不同程度地紧闭,同时管内血流量减少,防止血液流失。2、形成止血栓,堵塞血管破裂口
血小板容易粘附和沉积在受损血管所暴露出来的胶原纤维上, 聚集成团,形成止血栓;血栓直接堵塞在血管裂口处,除了起栓堵作用外,还可维护血管壁的完整性。
3、血小板的凝血作用
释放促使血液凝固的物质,在血管破裂处加速形成凝血块。
血小板的凝血作用:血小板3因子提供磷脂表面吸附大部分凝血因子,增加凝血反应速度。受到损伤的血管或组织处于产生一些因子,启动内源性和外源性血凝系统,在血小板所释放的不同因子的综合作用下,数分钟内完成了一系列酶促生化连锁反应,最终导致血浆内可溶性的纤维蛋白原转变成不溶性的纤维蛋白。纤维蛋白原分子量约34万,电镜下观察数条肽链形成螺旋盘曲的四级结构,整体上看呈团状。纤维蛋白则是细长丝状,并相互交织成网,因而把血细胞网罗起来,形成冻胶状的血凝块。
4、释放抗纤溶因子, 抑制纤溶系统的活动
血浆中的纤维蛋白在纤溶系统的作用下,容易降解。由于血小板含有抗纤溶因子、抑制了纤溶系统的活动, 使形成的血凝块不至于崩溃。
5、营养和支持毛细血管内皮
6、促进血液循环
血小板是血液中体积最小的血细胞,正常人血液中计数为100×10^9/升—300×10^9/升,占血液体积的0.3%,妇女在月经期可减少50%~75%,幼儿含量稍低。血小板约2/3在末梢血循环中,1/3在脾脏中,并在两者之间相互交换。
血小板粘附、释放及聚集的机制 血小板表面有许多不同受体,这些受体与相应的配体结合,即被激活。当血管内皮细胞受损时,内皮下组织中的Ⅰ型和Ⅲ型胶原暴露,两者中有一9肽结构的活性部位。从这一活性部位通过VWF因子与血小板膜上的受体糖蛋白1b连接,实现了血小板与损伤部位的粘附。血小板激活后,环状的微管向内凹曲。血小板出现放射状的突起,其中出现与其长轴一致的微丝、微管。颗粒向血小板中心部集中,并靠近与表面相连的管道系统。血小板由循环型变为树突型。在光学显微镜下血涂片上所见的血小板,如分为中央的颗粒区与周缘的透明区,就是处于这一阶段的特征。
粘附的血小板开始释放其内容物,随着血小板形态的变化,血小板细胞膜的脂质双分子层的磷脂分子中的花生四烯酸游离出来,进而受血小板膜上酶的作用,形成血栓素A2等。血小板颗粒内含物的释放不是同时进行的。由致密颗粒释放ADP、5-羟色胺的反应出现得快。α颗粒则随其内含物不同,释放迟早不同;含血小板第4因子、β血栓球蛋白等成分的α颗粒先释放,含酸性水解酶的颗粒(相当于溶酶体)后释放。释放是需能过程。膜上的钙泵将Ca2+泵入血小板内,激活ATP酶,最后引起血小板收缩,导致血小板内颗粒的释放。
血小板之间的相互粘附叫做聚集。ADP、肾上腺素、凝血酶和胶原等都是血小板的致聚剂。不同的致聚剂引起的聚集过程表现有所不同。如加入ADP可直接引起血小板聚集,而聚集的血小板释放的ADP可以再次引起新的血小板聚集。从而可以出现两个聚集波。胶原本身不能直接引起血小板聚集,只能在诱导血小板释放ADP后引起。聚集发生的机制至2017年已知有花生四烯酸途径,致密颗粒途径和血小板激活因子途径,已知不少因素如Ca2+和纤维蛋白原都与血小板的聚集有关。激活的血小板中,血小板膜里的花生四烯酸游离出来,最后在不同酶的作用下,形成血栓烷A2(TXA2)。血栓烷A2是迄今已知的最强的致聚剂,而内皮细胞释放的前列腺素I2(PGI2)可通过激活腺苷酸环化酶使环腺苷酸(cAMP)水平升高,抑制血小板聚集。
哺乳动物血小板存在着种属间的差异。如兔血小板致密颗粒中,除5-羟色胺外还含有组胺,人的血小板对致聚剂ADP、凝血酶等均无反应。兔、大鼠、小鼠、猪、羊、马对肾上腺素无反应。在5-羟色胺含量、对聚集抑制剂的反应性等方面也有种属差异。
随着生物和医学的发展,细胞的粘附成为细胞生物学中的重要课题之一。研究血小板粘附、聚集可望使这一课题取得新进展,血小板也是理想的神经药理学的模型。血小板的收缩与松弛和骨骼肌的活动有类似之处。
血小板减少症
疾病简介
血小板疾病是由于血小板数量减少(血小板减少症)或功能减退(血小板功能不全)导致止血栓形成不良和出血而引起的。血小板数低于正常范围14万~40万/μl。血小板减少症可能源于血小板产生不足,脾脏对血小板的阻留,血小板破坏或利用增加以及被稀释(表133-1)。无论何种原因所致的严重血小板减少,都可引起典型的出血:多发性瘀斑,最常见于小腿;或在受轻微外伤的部位出现小的散在性瘀斑;粘膜出血(鼻出血,胃肠道和泌尿生殖道和阴道出血);和手术后大量出血。胃肠道大量出血和中枢神经系统内出血可危及生命。然而血小板减少症不会像继发于凝血性疾病,那样表现出组织内出血(如深部内脏血肿或关节积血)。
也可能因遗传导致。男性发病,女性携带。(WAS综合症)
也可能为戈谢病(Gaucher’s disease,GD)的主要症状之一。戈谢病为一种脂质代谢障碍的家族性常染色体隐性遗传疾患,引起不正常的葡萄糖脑苷脂在巨噬细胞内积聚。临床表现为肝脾肿大,鼻衄,瘀斑,贫血,骨痛,骨密度降低,生长发育迟缓等症状。
与白血病区别
血小板减少性紫癜病的典型症状表现为出血,在发病前期,皮肤会出现针扎样红点,之后会发展成块状血小板减少性紫癜,紫癜的大小不等,小的如黄豆粒,大的能达到手掌那么大。
出现血小板减少性紫癜的部位一般在体表皮肤比较松弛的部位,如颈部、眼睛周围、下肢等,并伴有肿痛,严重的会在口腔黏膜部位出现紫斑。血液中正常血小板数量为30万/立方毫米,患病时可减少到4万~5万,当血小板数量降至2万时,患者就有可能出现消化道出血、颅内出血、血尿等,危及生命。
血小板减少性紫癜病跟白血病的一些症状相似,有些患者认为血小板减少性紫癜病就是种白血病,心理压力很大,其实完全没有必要。专家认为紫癜病是因为单纯的血小板减少使凝血功能出现异常,而血小板减少和凝血功能异常只是白血病的症状之一,白血病患者体内的白细胞、红细胞等都不正常,它们完全是两码事。
凝血功能检测
血小板在动、静脉血栓形成中发挥重要作用。21世纪对血小板在凝血功能中的作用,尤其是对其聚集机制有了许多新的认识,从而导致了检测技术的发展。总体上讲,血小板具有黏附、聚集、释放、促凝、血块收缩和维护血管内皮完整性等六大功能。血小板功能检测可分为血小板一般功能测定、血小板黏附、血小板聚集及释放功能的测定和流式细胞术(FCM)分析等。一般性PLT功能测定包括血小板计数、血块收缩试验(CRT)、全血凝固分析法(WBCA)(检测仪器:全血凝固分析仪)、活化凝血时间测定法(ACT)(检测仪器:凝血分析仪)、血小板计数比值(PCR)(血小板计数仪)、快速血小板功能分析法(RPFA)等,这些方法是临床评价血小板功能的较为常用的辅助手段。
血小板黏附试验
一定量血液与一定表面积的异物接触后,即有相当数量的血小板粘附于异物表面,测定表面接触前后血小板数之差,可得出占血小板总数的百分率即血小板黏附率。血小板黏附率增高提示血栓性疾病的存在。
血小板聚集功能测定
聚集功能是血小板的另一个重要生理特性,是指血小板与血小板之间的黏附,显示活化的血小板相互作用成团的特征,是血小板参与止血和血栓形成过程的重要因素之一。血小板聚集功能的测定对于临床上诊断血栓前状态和血栓性疾病具有重要意义。在PRP或全血中加入诱导剂连续搅拌能诱发血小板聚集,聚集反应有两相:I相:血管壁损伤部位血小板黏附,通过损伤的组织或红细胞释放出ADP所致。特点是聚集发生迅速、可逆即聚集后的血小板又自行分离(称解聚);Ⅱ相:聚集是由血小板本身释放的ADP诱导发生的,特点是聚集过程缓慢、不可逆。血小板聚集检测原理是在PRP中加入诱导剂,使血小板聚集,而使血液浊度发生相应改变,根据描记曲线计算出血小板聚集的程度和速度,主要有过滤压力法、比浊法、剪切诱导血小板聚集测定法、散射性粒子检测法、全血电阻抗法、血小板计数法和微量反应板法等。
血小板释放试验
包括致密颗粒释放(血小板ATP释放、5—TH测定)和a颗粒释放(PF4检测、β-TG检测、GMp-140测定)。
包括血浆TXB2测定、血浆丙二醛测定和尿液AA代谢产物测定。
血小板膜蛋白检测
包括PLT膜GPI测定和血小板膜G P Ilb/Illa测定等。
诊断方式
1.外周血细胞计数是确定血小板减少症及其严重性的关键性检查,同时血涂片检查能为其病因检查提供线索。若血小板减少不伴有其他影响止血功能的疾病(例如肝脏疾病或弥散性血管内凝血),止血功能筛选检查则是正常的是血小板减少症的诊断方式之一。
2.骨髓象检查,若在血涂片上见到除血小板减少以外的异常,有本检查适应证。本检查可提供巨核细胞的数量及形态的信息,并确定有或无引起骨髓功能衰竭疾病(例如骨髓异常增生)的存在。抗血小板抗体检查临床意义不大。若患者病史或检查提供hiv感染危险依据,应对其进行hiv抗体检查。
3.病毒感染急性血小板减少症,病毒血症可引起血小板凝集和破坏而数量减少,并非免疫机制引起。特点是血小板减少发生在感染初期,减少程度与感染轻重成正比,随感染好转而血小板上升。PA-IgG不增高。这些可与ITP鉴别。
4.感染并发血小板减少症,也发生在感染急性期,出血症状及全身症状均较急性ITP严重,血小板减少进展更快,同时有凝血酶原时间延长、纤维蛋白原降低、3P试验阳性等实验室检查异常,可资鉴别。起病时常伴有发冷、发热、头痛、呕吐等全身症状,以及结合实验室检查可资鉴别。
2018年7月13日,日本京都大学联合名古屋大学、庆应义塾大学、滋贺医科大学等的研究团队宣布,成功研发出利用iPS细胞(诱导性多能干细胞)制成大量血小板的技术。该团队利用iPS细胞人工培育出血小板,随后加以提纯等操作,最终获得高质量血小板,可以用于输血。在此项研究前,人工培育出的血小板仅有四成可用于输血,临床利用率较低,且成本偏高。该项研究成果被刊登在美国科学杂志《细胞》上。研究团队带头人、京都大学教授江腾浩之表示,研究团队在2019年基本完成临床应用准备,将依据患者需求稳步推进人工血小板实际应用工作。今后则将研究量产血小板技术作为主要目标,以应对未来献血量不足、血小板紧缺状况,并考虑将其应用于输血治疗研究中。