-
红骨髓 编辑
自体红骨髓异位移植后,早期就出现造血细胞退化、变性、直到最后死亡、消失:与此同时,骨髓基质细胞受移植创伤刺激和局部环境因素影响,进行增殖,并分化成骨。先形成网织骨,后经塑形改造转化为有髓腔的板层小骨。基质细胞还构成造血微环境,使经血流而来的造血干细胞在此居留、分化、成熟。
自体植骨优于其它任何类型植骨,因此临床上多选用自体骨。但在脊柱融合、填充创伤和肿瘤广泛切除所造成的骨缺损时,自体骨显然不能满足需求,尤其在儿童和老年性骨质疏松患者。而且取自体骨需额外的外科手术,这就增加了感染的危险性和失血量,延长了手术时间和住院期限。于是人们一直在寻找自体骨的替代物,其中自体红骨髓作为一种骨修复材料已被用于临床。Salama首先用异种骨(Kiel骨)加取自自体髂骨的红骨髓进行复合移植,前后报道两次共治疗126例骨不连、骨缺损病人,取得满意疗效。Graham报道10例骨不连患者经“异种骨-自体红骨髓”复合植骨,也获得坚实的骨性连接。在口腔外科领域内,Jackson等人用自体红骨髓移植来闭合儿童腭骨缺损,其效果明显优于皮质骨移植。现如今,自体红骨髓移植用于骨科临床的报道并不多。可望在未来,自体红骨髓与(1)异体骨或异种骨:(2)BMG或BMP:(3)多孔有生物降解作用的骨替代物如陶瓷所组成的复合移植物将广泛用于临床,从而弥补自体植骨的不足并取而代之。这一目标若能实现,无疑将是骨外科领域的重大进展。
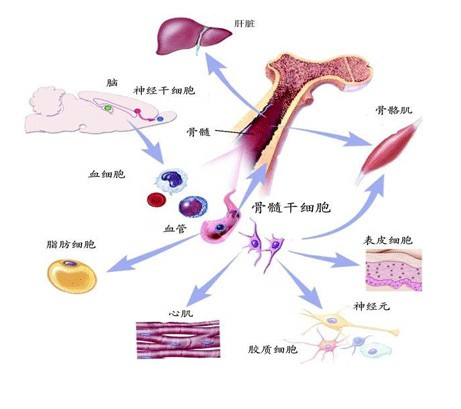
经典学说认为,在胚胎的发育过程中,造血发生由卵黄囊、肝脏、脾脏最后到骨髓。在成体,造血发生主要在骨髓、脾脏和胸腺。血细胞发育的最早阶段,发生于卵黄囊的血岛处。在小鼠胚胎7.5天(人胚16天)造血首先见于胚外的卵黄囊血岛,血岛中央的细胞分化为最早的造血干细胞,它们是由胚外中胚层的原始生殖细胞(primordialgermcells,PGCs)分化而来的,在血岛血循环中,第一个可辨认的造血细胞出现在8-9天。当胚体建立循环后,造血干细胞经血流迁入胚肝,肝脏取代卵黄囊成为造血的主要组织:到出生后,这一位置又移到了脾脏和骨髓。骨髓是终生造血器官,是造血细胞的主要产生地,造血干细胞主要存在于红骨髓。骨髓的造血微环境由骨髓基质细胞、细胞外基质和各种生长因子共同组成,是造血干细胞维持最佳功能状态的“壁龛”(niche),造血干细胞在骨髓的造血微环境中宿居、增殖、分化,以维持造血组织的功能和血细胞数量的恒定〔1〕。作为造血组织中的核心成分,造血干细胞具有高度的自我更新能力以及在适当条件下,向多个方向分化为各系造血细胞的潜能,并具有长期处于非增殖状态的特性。正常情况下。造血干细胞经过有丝分裂后,正常稳定状态下约半数子细胞仍保持干细胞的全部特性,即自我更新(self-renewal)。自我更新使得干细胞池的大小(干细胞数量)和质量维持不变,因而又称为自我维持(seIf-maintenance)。另有半数的干细胞有丝分裂过程中特征发生改变走向逐渐分化的途径,离开干细胞池进入增殖分化池。从而维持了机体的正常造血,保证了机体在生命过程中对各类细胞的需要。造血干细胞的分化是一个造血细胞数量逐步放大的过程,这些细胞逐步的分化成熟,经由造血祖细胞到形态可辨认的前体细胞,最终成熟而逐渐走向死亡。有实验表明,造血干细胞还能产生某些非造血细胞,如破骨细胞、肥大细胞及表皮生发层星状细胞等。此外,造血干细胞的另一个生物学特性就是增殖潜能大,在正常生理情况下,每天由骨髓造血干细胞产生约1×1011个血细胞释放入血,以补充每天在衰老而死亡的血细胞,而人类骨髓中的干细胞仅占骨髓单个核细胞的1/106~1/107,只需少数(<5%)造血干细胞处于细胞周期,便能保证机体恒定的造血,一旦机体需要,可以有更多的造血干细胞从G0期进入细胞周期。造血干细胞的生物学特性还包括其静止性、不均一性及具有一些特殊的表面标志等。