-
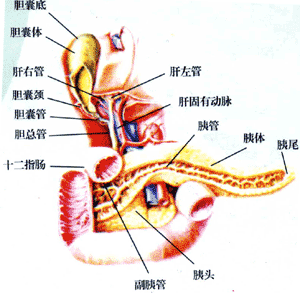
胰腺 编辑
在我们身体上腹部深处有一个非常不显眼的小器官——胰腺。胰腺虽小,但作用非凡,它是人体中重要的器官之一。因为它是一个有外分泌功能的腺体,它的生理作用和病理变化都与生命息息相关。
胰腺大部分“隐居”在腹膜后(胰尾位于膈脾韧带之内因此位于腹腔内),这样一来,其知名度远不如胃、十二指肠、肝、胆,但胰腺分泌的胰液中的消化酶在食物消化过程中起着“主角”的作用,特别是对脂肪的消化。
胆结石形成的原因也比较复杂,比如胆固醇结石与胆色素结石在形成的机理上就有很大不同。随着居民生活水平的日益提高,饮食不当造成的胆结石也多了起来。所以,预防胆结石的方法很明确,一是提高卫生水平,二是少吃脂肪类、高胆固醇类的食物。
综上所述,要想预防胰腺炎,最主要还是要针对其致病原因,少饮酒、预防或及时治疗胆道疾病、避免暴饮暴食以减少胰腺负担、避免外伤等等。
症状
症状 | 详情 |
|---|---|
急性胰腺炎多数为突然发病,表现为剧烈的上腹痛,并多向肩背部放射,病人自觉上腹及腰背部有“束带感”。腹痛的位置与病变的部位有关,如胰头的病变重者,腹痛以右上腹为主,并向右肩放射;病变在胰尾者,则腹痛以左上腹为重,并向左肩放射。疼痛强度与病变程度多相一致。若为水肿性胰腺炎,腹痛多为持续性伴有阵发加重,采用针刺或注入解痉药物而能使腹痛缓解;若为出血性胰腺炎,则腹痛十分剧烈,常伴有休克,采用一般的止痛方法难以止痛。 | |
发病之初即出现,其特点是呕吐后不能使腹痛缓解。呕吐的频度亦与病变的严重程度相一致。水肿性胰腺炎中,不仅有恶心,还常呕吐1~3次不等;在出血性胰腺炎时,则呕吐剧烈或为持续性频频干呕。 | |
全身症状 | 可有发热,黄疸等。发热程度与病变严重程度多一致。水肿性胰腺炎,可不发热或仅有轻度发热;出血坏死性胰腺炎则可出现高热,若发热不退,则可能有并发症出现,如胰腺脓肿等。黄疸的发生,可能为并发胆道疾病或为肿大的胰头压迫胆总管所致。 |
这两种原因引起的黄疸需要结合病史、实验室检查等加以鉴别。
有极少数患者发病非常急骤,可能无明显症状或出现症状不久,即发生休克或死亡,称为猝死型或暴发性胰腺炎。
体征
(1)全身体征:
②血压、脉搏、呼吸:在水肿性胰腺炎时,多无明显变化,但在出血坏死性胰腺炎时,可有血压下降,脉搏及呼吸加快,甚至出现休克。值得提出的是,在急性出血坏死胰腺炎时,可以出现急性呼吸窘迫综合征(ARDS)。这是一种十分危险的综合征,需要根据病史、实验室检查等方法,做到早期诊断与治疗。
③舌苔:舌质多淡红,伴有感染时多红或紫红;舌苔多薄白或白腻,严重病例则黄腻或黄燥。
(2)腹部体征:
①视诊:腹部多平坦,但出血坏死性胰腺炎可因肠麻痹而出现腹胀,并发胰腺囊肿或脓肿时,可有局限性隆起。
②触诊:压痛、反跳痛与肌紧张可因病变程度和部位不同而各异。一般情况下,多在上腹部有程度不同的压痛,但压痛部位与病变部位有关。病变在胰头者,压痛在右上腹;病变在胰尾者,压痛在左上腹;病变累及全胰腺者,全上腹有压痛。若出血坏死性胰腺炎,腹腔渗液多时,常为全腹的压痛、反跳痛和肌紧张。急性胰腺炎时,也常在上腹部发现肿块。
肿块的原因可能有:
A.胀大的胆囊,位于右上腹胆囊区;
B.肿大的胰头,位于右上腹,但位置较深;
C.胰腺囊肿或脓肿,多为圆形的囊性肿物;
③叩诊:有肠胀气时,叩诊呈鼓音,则叩诊呈浊音,若腹腔有渗液时,并可测出移动性浊音。
④听诊:肠音多减弱,当出现肠麻痹时,可呈“安静腹”。
急性胰腺炎的诊断主要依据临床表现,有关实验室检查及影像学检查,临床上不仅要求作出胰腺炎的诊断,还要对其病情发展、并发症和预后作出评估。
凡是上腹痛的病人要想到有急性胰腺炎的可能。这一条是诊断急性胰腺炎的前提。特别是那些诊断尚不很清楚的上腹痛或给予解痉止痛药不能缓解时,更有可能是胰腺炎。
诊断本病应具备以下4项标准:
①具有典型的临床表现,如上腹痛或恶心呕吐,伴有上腹部压痛或腹膜刺激征;
③图像检查(超声、CT)显示有胰腺炎症或手术所见或尸解病理检查证实有胰腺炎病变;
④能除外其他类似临床表现的病变。
治疗
据了解,少数病人在上腹痛症状未表现时即进入休克状态,手术治疗包括壶腹成形术、奥狄氏括约肌成形术、胆肠内引流术、胆结石去除术、全胰腺切除术;而非手术治疗治疗则包括:止痛;纠正营养不良;戒酒;调节饮食,限制脂肪摄入,胰腺外分泌酶和内分泌的补给等治疗方法。急性重症胰腺炎虽然治愈率提高了,但治疗费用高昂,不仅耗费几十万元人民币,且较长时间才能恢复。所以说它属于急腹症中最严重的一种坏死症。
危害
蛋白质,然而如果在一次进餐时摄入大量的蛋白质,就有可能引发严重的急性胰腺炎。如果在吃大量蛋白质食物的同时,又过量饮酒,则引起急性胰腺炎的机会更大。患糖尿病的可能性要看胰腺炎的炎症程度,如果是水肿性胰腺炎,则它恢复较快,而如果是急性坏死性胰腺炎,则会影响胰腺分泌胰岛素的功能,使胰岛素分泌的过少甚至分泌不出来,从而导致糖尿病,这种由于别的病症引起的糖尿病就叫作继发性糖尿病。因此,要想不得糖尿病,保护好胰腺也是很重要的。
饮食禁忌
对于急性胰腺炎患者,在饮食方面要特别注意。急性期要完全禁食,待症状逐渐缓解,可进食无脂蛋白流质,如果汁、稀藕粉、米汤、菜汁、稀汤面等,以后可逐渐改为低脂半流质。此外,患者须忌食油腻性食物如肥肉、花生、核桃、芝麻、油酥点心等,忌食刺激性、辛辣性食物,并绝对禁烟酒。急性胰腺炎的食疗验方包括:萝卜汁、荸荠汁、银花汁、鲜马铃薯汁等。如鲜马铃薯汁:将其洗净切碎,捣烂,用纱布包挤取汁,空腹服1~2匙。
胰腺“隐居”在腹膜后,知名度远不如其近邻胃、十二指肠、肝、胆,但胰腺分泌的胰液中的好几种消化酶在食物消化过程中起着“主角”的作用,尤其是对脂肪的消化。在分泌方面,虽然胰腺体积细小,但含有多种功能的内分泌细胞,如分泌高糖素、胰岛素、胃泌素、胃动素等等。这些细胞分泌激素除了参与消化吸收物质之外,还负责调节全身生理机能。如果这些细胞病变,所分泌的物质过剩或不足,都会出现病症。
胰岛素的功能为:
(1)促进肝糖原和肌糖原的合成。此作用主要通过提高肝脏和肌肉中糖原合成酶的活性而完成。
(4)抑制糖异生。如胰岛素缺乏时,进入组织细胞内的葡萄糖减少。肝糖原的分解与异生增强;由肝脏释放入血的葡萄糖大大增加,血糖水平升高,并超过肾糖阈值而从尿中排出,表现为糖尿病、胰腺炎。
除了胆结石,暴饮暴食也是急性胰腺炎的重要发病因素。暴饮暴食促使胰液大量分泌,酒精直接刺激胰液分泌,酒精进入十二指肠会引起乳头水肿和奥狄氏括约肌痉挛,于是没有“出路”的胰液对胰腺进行“自我消化”;合并胆石症者也可因胆汁反流或是胰液“出路”不畅发生急性胰腺炎。在临床上,发生急性胰腺炎患者,绝大多数有暴饮暴食的经历。因此,不论何时都要荤素搭配,饮食合理。
急性胰腺炎分水肿性和出血坏死性两类。水肿性表现为暴食后突然发生的上腹部持续剧痛,治疗3~5天后渐渐缓解。出血坏死性病情严重,甚至少数病人在上腹痛症状未表现时即进入休克状态,因呼吸衰竭而猝死,病死率达40%以上。慢性胰腺炎有3个较为明显的特征,一是消瘦,二是脂肪泻,三是疼痛,表现为上腹部疼痛,痛感有轻有重,呈连续性,吃完饭后疼痛更重。此外,因为胰腺属于腹膜后器官,所以还有一种疼痛的表现,就是后背痛。患了胰腺炎,通常有手术治疗及非手术治疗。手术治疗包括壶腹成形术、奥狄氏括约肌成形术、胆肠内引流术、胆结石去除术、全胰腺切除术;而非手术治疗也就是内科治疗则包括:止痛;纠正营养不良;戒酒;调节饮食,限制脂肪摄入,胰腺外分泌酶和内分泌的补给等。恢复。它属于急腹症中最严重的一种坏死症。
对于急性胰腺炎患者,在饮食方面需要特别注意。急性期应完全禁食,待症状逐渐缓解,可进食无脂蛋白流质。
蛋白质是人体必需的重要营养成分之一,尤其是优质的动物蛋白,然而在一次进餐时摄入大量的蛋白质,可能引发严重的急性胰腺炎。如果在吃大量蛋白质食物的同时,加上过量饮酒,则引起急性胰腺炎的机会更大。北京医院内分泌科孙美珍大夫说,假如在短时间内一次吃大量蛋白质及脂肪类食物,就会刺激胰腺急速分泌大量的胰液,胰管一时宣泄不了这么多胰液至十二指肠,加上如果原来胰管就不太畅通,胰液即会泛滥,倒流入胰腺组织内。若再加上酒的刺激,就加重了胰液泛滥的情况。这将导致胰脏本身消化,引起死亡,轻者,部分胰腺也会受到不可逆转的损害。
胰腺癌是发生在胰腺上的恶性肿瘤,占全身恶性肿瘤的1%—2%,且有上升趋势。癌瘤生长的部位以胰头为最多,大约在60%以上,其次为胰体局部,全胰腺最少,仅占5%左右。男性多于女性,高发年龄为40—65岁。胰腺癌病因尚不十分明确,多与环境中致癌物质和慢性胰腺炎、慢性胆石症等有关。此外,情志抑郁、嗜烟酒者的发病率较高。由于胰腺位置深在,早期胰腺癌诊断十分困难,绝大多数一经确诊已属晚期。未经治疗的胰腺癌病人,90%以上于诊断明确后一年内死亡。
胰腺位于腹腔深部,胰腺癌早期症状不太明显,比较突出的有三种症状:
(2)腹部不适或疼痛,约有半数患者以腹痛为首发症状,约有20%的病人腹痛能放射到背部、左肩部,疼痛在仰卧时加剧,坐立、弯腰、侧卧、屈膝时减轻。
(3)黄疸,表现为皮肤及巩膜发黄。上述症状在肝炎或胆道疾病时也可以出现,所以早期胰腺癌被误诊为肝炎或胆囊炎、胆石症的并不少见。
上面讲的是一般症状,胰腺癌的症状表现还随发生部位的不同而有所差异。胰头癌由于容易压迫胆总管,阻塞胆汁排泌,使胆汁渗入血液,最容易引起黄疸、肝脏肿大,以及大便颜色变浅,呈白陶土样。因此,胰头癌相对来说更有可能在早期发现;胰体癌症状以疼痛为主,因为胰体与腹腔神经丛相邻,病变容易侵及神经,疼痛为间歇性或持续性,夜间加重;胰尾癌症状较隐匿,疼痛不多见,除一般的消瘦、乏力、厌食、消化不良外,有时表现为腹部包块,容易被误诊为左肾疾病。由于不容易被及时发现,临床上确诊为胰腺癌的病人,只有10%—25%能考虑手术,且治愈率很低,所以早期诊断非常重要。
一般认为40岁以上患者出现下列临床表现者,应考虑本病:
(1)进行性阻塞性黄疸。
(2)原因不明的顽固性上腹痛、腰背痛。
(3)不能解释的体重减轻。
(4)脂肪泻(因胰液排泌不足,脂肪消化不良而引起)。
(5)糖尿病(由于胰岛细胞被破坏,出现症状性糖尿病)。
另外,胰腺癌的初期表现还可能有以下特点:
(1)起病多无明显诱因。
(2)上腹不适的部位较深,范围较广。患者常不易用手指准确点出,而多在腹部划一较大区域,或将手掌置于腹部比划不适范围。
(3)不适的性质多较模糊,患者不能清楚地描述。
(4)不适与饮食的关系不一,有的初期感到饭后不适,随后可能逐渐转为持续存在,进食后加重,也有与饮食无关的。
(5)一般均不伴或少伴返酸,抗酸药的疗效不显著或不持久。
(6)无消化性溃疡病那样的周期性,更无季节性可言,却有进行性加重现象,逐步转为隐痛、胀痛和腰背痛。
(7)伴有乏力和进行性消瘦。虽然黄疸可以是胰腺癌的首发表现,但往往并非早期表现。
1.即使不是因胰腺问题而到医院作B超、CT或腹部平片检查,也应顺便检查一下胰腺是否正常。如果怀疑胰腺有问题,应作胰胆管造影检查。
2.有胆石症者应尽早进行手术治疗。
3.胆囊、胆管有炎症者,应进行及时、足量的抗炎、利胆治疗。
4.胆道或肠道有蛔虫者,要尽早进行驱虫治疗。
5.不饮酒或少饮酒,尤其不要饮用高度白酒。
6.不可暴食,特别是不应一次进食大量高脂肪、高蛋白质食物。
7.采用胃镜或钡餐造影检查十二指肠肿瘤、息肉、炎症或畸形等病变者,若发现其病变与胰腺炎发病有关,应及早治疗。
8.提高机体抗病能力,及早、彻底治疗可能并发急性胰腺炎的感染性疾病,如伤寒、肝炎、败血症、肠病毒感染等。