-
麻疹病毒 编辑
麻疹病毒(measles virus)是麻疹的病原体,分类上属于副粘病毒科麻疹病毒属。麻疹是儿童常见的一种急性传染病,其传染性很强,以皮丘疹、发热及呼吸道症状为特征。若无并发症,愈后良好。我国自60年代初应用减毒活疫苗以来,儿童的发病率显著下降。但在发展中国家仍是儿童死亡的一个主要原因。在天花灭绝后,WHO已将麻疹列为计划消灭的传染病之一。另外发现亚急性硬化性全脑炎(subacute sclerosing panencephalitits,SSPE)与麻疹病毒有关。
形态与结构
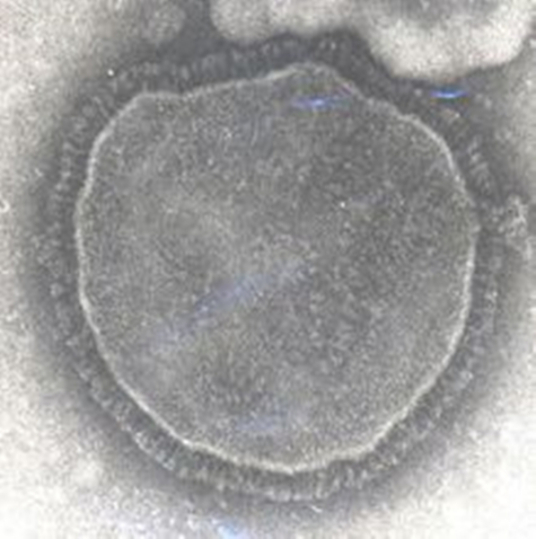
麻疹病毒为球形或丝形,直径约120nm~250nm,核心为单负链RNA,不分节段,基因组全长约16kb,基因组有N、P、M、F、H、L 6个基因,分别编码6个结构和功能蛋白:核蛋白(nucleoprotein,NP)、磷酸化蛋白(phosphoprotein,P)、M蛋白(membrane protein,M)、融合蛋白(fusion protein,F)、血凝素蛋白(hemagglutinin,H)和依赖RNA的RNA聚合酶(large polymerase,L)。核衣壳呈螺旋对称,外有包膜,表面有两种刺突,即HA和溶血素(haemolyxin,HL),它们的成分都是糖蛋白,但性质各异。HA只能凝集猴红细胞,还能与宿主细胞受体吸附。HL具有溶血和使细胞发生融合形成多核巨细胞的作用。HA和HL均有抗原性,产生的相应抗体具有保护作用。麻疹病毒包膜上无神经氨酸酶。
麻疹病毒只有一个血清型,但自上世纪80年代以来,各国都有关于麻疹病毒抗原性变异的报道。核苷酸序列分析表明,麻疹病毒存在着基因漂移。
临床表现
潜伏期较规则,约10±2天,有被动免疫者可延至20-28天。在潜伏期末可有低热。典型儿童麻疹可分以下三期。
(一)前驱期从发病到出疹约3-5日。主要症状有发热及上呼吸道不适症状,一般发热低到中等度,亦有突发高热伴惊厥者。
流鼻涕、刺激性干咳、眼结膜充血、流泪、畏光等日渐加重,精神不振、厌食、肺部可闻到干啰音。幼儿常有呕吐、腹泻,在软腭、硬腭弓可出现一过性红色细小内疹。在起病第2-3日可于双侧近臼齿颊粘膜处出现细砂样灰白色小点,绕以红晕,称麻疹粘膜斑为本病早期特征。粘膜斑可逐渐增多,互相融合,也可见于下唇内侧及牙龈粘膜,偶见于上腭,一般维持16-18小时,有时延至1-2日,大多于出疹后1-2日内消失。
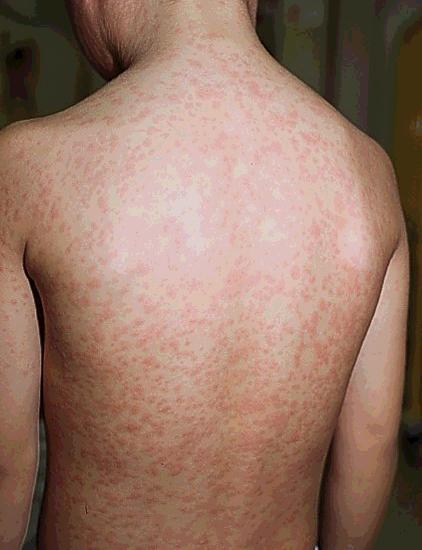
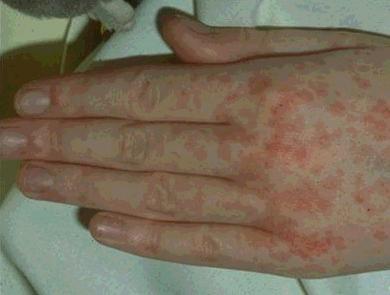
(二)出疹期起病约3-5日后,全身症状及上呼吸道症状加剧,体温可高达40℃,精神萎靡、嗜睡、厌食。首先于耳后发际出现皮疹,迅速发展到面颈部,一日内自上而下蔓延到胸、背、腹及四肢,约2-3日内遍及手心、足底,此时头面部皮疹已可开始隐退。皮疹约2-3mm大小,初呈淡红色,散在,后渐密集呈鲜红色,进而转为暗红色,疹间皮肤正常。出疹时全身淋巴结、肝、脾可肿大,肺部可闻干粗啰音。
(三)恢复期皮疹出齐后按出疹顺序隐退,留有棕色色素斑,伴糠麸样脱屑,约存在2-3周。随皮疹隐退全身中毒症状减轻,热退,精神、食欲好转,咳嗽改善而痊愈。整个病程约10-14天
麻疹
麻疹是儿童最常见的急性呼吸道传染病之一,其传染性很强,在人口密集而未普种疫苗的地区易发生流行约2-3年发生一次大流行。临床上以发热、上呼吸道炎症、眼结膜炎等而以皮肤出现红色斑丘疹和颊粘膜上有麻疹粘膜斑及疹退后遗留色素沉着伴糠麸样脱屑为特征。我国自1965年,开始普种麻疹减毒活疫苗后已控制了大流行
抗原性
麻疹病毒抗原性较稳定,只有一个血清型,但近年来的研究证明,麻疹病毒抗原也有小的变异。根据核苷酸序列不同,世界上流行株可分为8个不同的基因组,15个基因型。
抵抗力
病毒分离
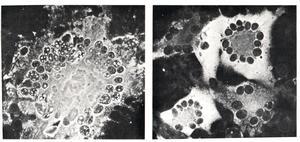
取患者发病早期的血液、咽洗液或咽拭子经抗生素处理后,接种于人胚肾、猴肾或人羊膜细胞中培养。病毒增殖缓慢,经7~10d可出现典型CPE,即有多核巨细胞、胞内和核内有嗜酸性包涵体,再以免疫荧光技术确认接种培养物中的麻疹病毒抗原。
血清学诊断
取患者急性期和恢复期双份血清,常进行HI试验,检测特异性抗体,也可采用CF试验或中和试验。当抗体滴度增高4倍以上即可辅助临床诊断。除此之外,也可用间接荧光抗体法或ELISA检测IgM抗体。
快速诊断
预防麻疹的主要措施是隔离患者;对儿童进行人工主动免疫,提高机体的免疫力。目前国内外普遍实行麻疹减毒活疫苗接种,使麻疹发病率大幅度下降。我国规定,初次免疫为8月龄,1年后及学龄前再加强免疫。这种疫苗皮下注射,阳转率可达90%以上,副作用小,免疫力可持续10年左右。对未注射过疫苗又与麻疹患儿接触的易感儿童,可在接触后的5天内肌注健康成人全血、麻疹恢复期人血清或丙种球蛋白都有一定的预防效果。
传播快速, 任何没患过麻疹又没接种过麻疹疫苗的人(易感人群),只要跟正在患麻疹的病人见上一面,就会被感染。因为麻疹病毒就在麻疹病人的眼泪、鼻、口、咽和气管等分泌物中,通过喷嚏、咳嗽和说话等由飞沫传播。传染性极强,与易感者接触后90%以上均发病,麻疹病毒外号就叫“见面传”。以往每隔2~3年一次暴发流行,几乎是不可避免的。
潜伏期
一般为10~14天,亦有短至1周左右。那是麻疹病毒在鼻咽局部黏膜快速繁殖,同时有少量病毒侵入血液;在潜伏期内可有轻度体温上升。前驱期
又称:疹前期,实际上是麻疹病毒大量进入血液循环的阶段,一般为3~4天。病人表现类似上呼吸道感染症状:中度以上发热、咳嗽、流涕、流泪、咽部充血等其他症状,眼部特殊症状:结膜发炎、眼睑水肿、眼泪汪汪、羞明畏光、下眼睑边缘有一条明显充血横线,再加上口腔颊黏膜上的直径约1.0mm灰白色小点,外有红色晕圈的柯氏(Koplik)斑,对早期识别麻疹病毒十分有利,可惜往往被医生忽略;此时传染性最强。
出疹期
多在发热后3~4天,体温可突然升高至40℃~40.5℃,并出现皮疹,红色斑丘疹始见于耳后、颈部,24小时内向下发展,遍及面部、躯干及上肢,第3天皮疹累及下肢及足部。这是麻疹病毒与人体免疫激战阶段,高热可导致患儿谵妄、激惹及嗜睡状态,多为一过性,热退后消失。恢复期
出疹3~4天后,皮疹开始消退,消退顺序与出疹时相同;在无合并症发生的情况下,食欲、精神等其他症状也随之好转。疹退后,皮肤留有糠麸状脱屑及棕色色素沉着,7~10天痊愈。
一般说来,麻疹病毒斗不过人体的免疫系统,多数以失败告终,而且人体获得的免疫力,足以终生让麻疹病毒不敢再犯。
麻疹病毒是借助继发性肺炎、喉炎、心肌炎这些帮凶来杀害病儿的。每每是麻疹病毒打头阵,拼命厮杀,虽然败下阵来,人的免疫大军也受到极大损害,这时麻疹病毒的帮凶一拥而上,病儿常被麻疹后肺炎、喉炎夺去生命。
正因为自然发生麻疹后和接种疫苗后的免疫力不同,目前30~40岁的青中年人,都是当年接种疫苗获得免疫力的,没有得过麻疹。他们的免疫力已逐年消耗殆尽,起不到保护作用,这便成了麻疹病毒的攻击对象。某些大城市近年发生的麻疹病人中,成年人已经占到50%甚至60%以上;而且成人麻疹的病情严重,死亡率高。
人类是麻疹病毒惟一自然宿主,这是麻疹病毒的弱点。至今还没找到麻疹病毒可以寄生的禽畜动物宿主,只能在人与人之间传来传去保存。麻疹病毒对环境的抵抗力又太弱,一旦有一天人类有办法把麻疹病毒在人体内消灭,麻疹病毒就有种族灭绝的危险。
天下麻疹一个型,也是麻疹病毒的弱点。麻疹病毒只有一个血清型,只有一个型号。这样你在任何地方得过麻疹,有了免疫力,再到世界任何地方,那里的麻疹病毒也奈何不了你啦。这种惟一毒型的病毒最容易被疫苗武器所杀灭,麻疹减毒活疫苗没有持久的免疫力,如果再有更好的麻疹疫苗出现,或人类都能规范地接种现有疫苗,有规律地按时强化接种,麻疹病毒也就无空可钻了。
麻疹的预防主要有
① 加强体育锻炼,提高抗病能力。
② 隔离患者。麻疹传染力强,在流行期间,医疗防疫部门应组织医务人员对患者定期进行家庭访视,做到“病人不出门,医药送上门”,直到出疹后5天。托儿所、幼儿园要设置临时隔离室对患者进行隔离。对接触者应进行隔离观察2~3周;如无症状,才能回班活动。麻疹患者停留过的房间应开门窗通风20~30分钟。医护人员在接触患者后应脱去外衣洗手,或在户外活动20分钟后再接近易感者。
③ 麻疹流行期间尽量少带孩子去公共场所(尤其是医院),少串门,以减少感染和传播机会。
④ 注意个人及环境卫生,不挑剔食物,多喝开水。
⑤ 自动免疫:8个月以上未患过麻疹者均应接种麻疹减毒活疫苗。接种后12天左右可产生免疫力,即使得病,病情也较轻。
⑥ 被动免疫:在麻疹流行期间,对没有接种过疫苗的年幼、体弱易感者,在接触患者5天以内,肌肉注射丙种球蛋白或胎盘球蛋白,可能免于患病或减轻病情。