-
透析 编辑
用于医学上的透析大致分为三大类:血液透析、腹膜透析、结肠透析。
血液透析
血液透析(Hemodialysis),简称血透,通俗的说法也称之为人工肾、洗肾,是血液净化技术的一种。其利用半透膜原理,通过弥散、对流体内各种有害以及多余的代谢废物和过多的电解质移出体外,达到净化血液的目的,并达到纠正水电解质及酸碱平衡的目的。
血液透析所使用的半透膜厚度为10~20微米,膜上的孔径平均为3纳米,所以只允许分子量为1.5万以下的小分子和部分中分子物质通过,而分子量大于3.5万的大分子物质不能通过。因此,蛋白质、致热原、病毒、细菌以及血细胞等都是不可透出的;尿的成分中大部分是水,要想用人工肾替代肾脏就必须从血液中排出大量的水分,人工肾只能利用渗透压和超滤压来达到清除过多的水分之目的。所使用的人工肾即血液透析装置都具备上述这些功能,从而对血液的质和量进行调节,使之近于生理状态。
注:Hemodialysis,Hemo指血液,dialysis来自希腊语,意思是释放出某些物质。
腹膜透析
腹膜透析是利用腹膜作为半渗透膜,利用重力作用将配制好的透析液经导管灌入患者的腹膜腔,这样,在腹膜两侧存在溶质的浓度梯度差,高浓度一侧的溶质向低浓度一侧移动(弥散作用);水分则从低渗一侧向高渗一侧移动(渗透作用)。通过腹腔透析液不断地更换,以达到清除体内代谢产物、毒性物质及纠正水、电解质平衡紊乱的目的。
结肠透析
结肠透析是通过向人体结肠注入过滤水,进行清洁洗肠,清除体内毒素,充分扩大结肠黏膜与药物接触面积,然后再注入专用药液,使药液在结肠内通过结肠黏膜吸附出体内各种毒素,并及时排出,最后再灌入特殊中药制剂,并予保留,在结肠中利用结肠黏膜吸收药物有效成分,起到对肾脏治疗作用,并可降逆泄浊,降低血肌酐和尿素氮、尿酸等尿毒症毒素。
通过小分子经过半透膜扩散到水(或缓冲液)的原理,将小分子与生物大分子分开的一种分离纯化技术。
血液透析疗法
将患者的血液和透析液同时引进透析器(两者的流动方向相反),利用透析器(人工肾)的半透膜,将血中蓄积的过多毒素和过多的水分清出体外,并补充碱基以纠正酸中毒,调整电解质紊乱,替代肾脏的排泄功能。
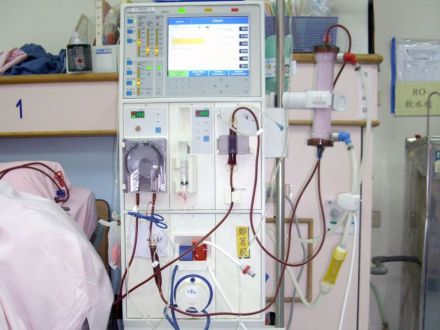
血液透析器俗称人工肾,有空心纤维型、盘管型及平板型3种 。最常用的是空心纤维型 ,由1万~1.5万根空心纤维组成,空心纤维的壁即透析膜,具半透膜性质。血液透析时血液流入每根空心纤维内,而透析液在每根空心纤维外流过,血液的流动方向与透析液流动方向相反,通过半透膜原理清除毒物,通过超滤及渗透清除水分。
适应症和禁忌症
血液透析的适应症包括:①急性肾功能衰竭。②急性药物或毒物中毒。③慢性肾功能衰竭。④肾移植前的肾功能衰竭或移植后排异反应使移植肾无功能者。⑤其他疾病(肝功能衰竭、精神分裂症、牛皮癣等)。
血液透析的相对禁忌症包括:①病情极危重、低血压、休克者。②严重感染败血症者。③严重心肌功能不全或冠心病者。④大手术后3日内者。⑤严重出血倾向 、脑出血及严重贫血者。⑥精神病不合作者。⑦恶性肿瘤患者。
一般患者需每周血液透析3次,每次4~5小时 。应尽早开始透析以利纠正由于毒素蓄积过多导致的不可逆性脏器损伤及机体的代谢紊乱,当肌酐清除率下降为10~12mL/min时即应开始透析。15~60岁患者透析效果好且安全,但由于透析技术的不断改进和新透析设备的不断出现,70岁以上的患者亦可获得好疗效。为保证透析患者的生存质量 ,提高康复率 ,血透患者应保证每日摄入蛋白质1.0~1.2克/千克及146.3千焦/千克,同时应摄入足够的水溶性维生素及微量元素以补充透析丢失量。透析患者的5年存活率各国报道不一,约为50%~80%,10年存活率超过50%者亦有报道。
什么情况下适合做血液透析
肾脏病人什么情况下适合进行血液透析?血液透析无绝对禁忌症,但并非所有病人都适用于血液透析。年龄超过70岁或4岁以下儿童,作血液透析往往难以维持,最好行腹膜透析。恶性肿瘤,老年性痴呆,脑血管病等生命不能长久维持的病人;慢性肝脏病变,休克或心血管功能耐受体外循环者;严重出血危险者;患者有精神异常不合作者和家属不同意者都不能做血透。慢性肾功能衰竭的病人,半数以上是由慢性肾炎发展而来。所以对于慢性肾炎病人残存肾功能的保护是十分重要的。维持血压在正常水平是保护残存肾功能的主要措施之一。高血压可导致肾小球硬化,一般血压应维持在18.7~12.0千帕以下。降压治疗要作到坚持合理用药,切不可因血压降下来就万事大吉,自动停药,血压上升再重新用药。因血压的波动对肾功能十分不利。慢性肾炎病人的高血压,多经休息,限制水钠摄入及应透过现象看本质,即可达到降压目的。另一些病人还需加用硝苯地平及巯甲丙脯酸等药物。另外,高质量低蛋白质、低脂肪饮食,坚持服用益肾系列,同时治疗慢性肾炎的并发症,如贫血、心脏损害、感染及纠正水、电解质紊乱等,均可改善、减缓肾功能损害的发展过程。
血液透析适应症:
(1)慢性维持性血液透析的适应症:具有慢性肾衰的临床表现,血尿素氮超过20毫摩尔/升,血肌酐超过400微摩尔/升者即可施行维持性血液透析。
(2)急诊透析指征:①药物不能控制的高血钾(超过6.5毫摩尔/升);②药物不能治疗的少尿、无尿、高度浮肿;③慢性肾衰合并急性心功能衰竭、肺水肿、脑水肿;④药物不能控制的高血压;⑤药物不能纠正的代谢性酸中毒;⑥并发心包炎、消化道出血和中枢神经系统症状。
腹膜透析疗法
腹膜透析是利用腹膜作半透膜,通过腹透管向腹腔注入腹透液,通过弥散原理清除毒素,纠正电解质及酸碱平衡紊乱,通过渗透原理(向腹透液内加葡萄糖以提高腹透液的渗透压)以达到超滤脱水,替代肾脏的排泄功能。
腹膜透析优势:不仅可降低血清肌钙蛋白含量,降低心血管事件发生可能,而且可更好地控制尿毒症患者的钙磷代谢,保护残肾功能,具有临床推广价值。
注意事项
腹膜透析的设备较血液透析简单,可在床边操作,又可避免体液平衡的突然变化。
腹膜透析分为持续性非卧床式腹膜透析(CAPD,患者可随身携带设备自由活动)、持续性循环式腹膜透析(CCPD ,优点同CAPD,夜间依靠腹壁透析机进行透析,白天仍可工作)及间歇性腹膜透析(用于急性患者)。一般每日应进行4~6次腹透,每次灌入2000mL腹透液。腹膜透析无需依赖机器,操作简便,无需特殊培训人员,故价格低廉,在基层医疗单位均可开展。虽然腹膜透析和血液透析的适应症相同,但各有利弊,不能互相取代,故应根据患者的原发病因、病情及医疗、经济条件作适当选择,使患者得到最大效益。下述情况应优先考虑腹膜透析:①高龄、心血管系统功能差者。②建立血液透析血管通路困难者。③出血倾向严重不能作血液透析全身肝素化者。④糖尿病肾病尿毒症者,将胰岛素加入腹腔,可使血糖控制较好。下述情况为腹膜透析的禁忌症:①腹部大手术后3日内。②腹膜有粘连或有肠梗阻者 。③腹壁有感染无法殖入腹透管者。④腹腔肿瘤、肠瘘、膈疝等。
无菌操作不严格可引起腹膜炎,反复发作腹膜炎可使腹壁的透析面积减少,透析疗效减退。此外由于腹膜上的膜孔大于血透器膜上的孔径,故营养物质从腹透液的丢失较血透时严重。故严格的无菌操作以及足够的营养是腹膜透析成功的保证。腹膜透析的存活率第1、2、3、4、5年分别为90%、80%、70% 、65%及46%,约每年递减10%,世界上有报道已存活20年者。
缺点
1.诱发感染:由于腹膜透析专用的导管在换液时须和透析袋连接,故有腹腔感染的可能,所以在做任何和腹膜透析治疗相关的步骤时,都要先彻底地洗净双手。以目前的技术,腹膜炎的发生率已大幅降低。
2.体重和血中甘油三酯增加:由于透析液是利用葡萄糖来排除多余水分,所以可能在透析时吸收了部分的葡萄糖,可能使病人的体重增加、血甘油三酯及其他脂质升高,所以需要适当的运动及减少糖分摄取。
3.蛋白质流失过多:在透析的过程中会流失少许蛋白质及维生素,所以需从食物中补充。除了维持原有正常的饮食习惯外,可多摄取一些鱼、肉、蛋、奶等优质蛋白,而维生素的最佳来源为水果蔬菜,补给身体所需。
血透就是指血液透析,也称之为人工肾、洗肾,是血液净化技术的一种。透析若按每月10次计算约需5000~6000元,加上必须用的促红素等药物,每月约需0.8万~1万元,每年至少约10万~12万元。出现并发症时血液透析的费用将增加。腹膜透析的费用会要更高,在3万~4万。当然,各地的医疗材料和药品价格不同。
(1)透析失衡综合症:发生率为3.4%~20%。血液透析的副作用主要表现为恶心、呕吐、烦躁不安等,严重者可有抽搐、昏迷,甚至死亡。轻者不必治疗;重者治疗主要是立即给予高渗性溶液,如甘露醇、50%葡萄糖或3%氯化钠10毫升,也可输白蛋白,必要时镇静剂及其他对症治疗;更严重者终止透析。
(2)透析使用综合症:主要是应用新透析器及管道所引起的。治疗:主要是对症治疗。
(3)低血压:最为常见血液透析的副作用之一,发病率为20%~40%。发生低血压的原因很多,这种低血压多数发生在透析开始时后中后期。透析后期的血压下降多由于超滤过快或对醋酸盐透析液不适应所致。治疗:头低脚高位,停超滤,减慢泵流速,吸氧,必要时快速补充生理盐水100~200毫升或50%葡萄糖20毫升,输注白蛋白,并结合病因,对因治疗。
(4)致热原反应:通常不用药,高热时可降低透析温度,抗胺药、激素和退热药等酌情使用。
(5)心力衰竭:是血液透析中最为危险、严重的副作用之一,治疗上对症治疗外,应采用顺序透析或加强超滤。
(6)心律失常:发生率约50%,以室性早博为多见。引起血液透析的副作用原因有冠心病、功能衰竭、心包炎、严重贫血、电解质及酸碱平衡紊乱、低氧血症、低血压及药物等。治疗:对因及对症治疗,但需注意药物在透析病人体内的潴留和毒性作用。
(7)透析中肌肉痉挛:是血液透析较为常见的副作用之一,发生率10%~15%,主要部位为排肠肌、足部,其他部位有上肢及腹部肌肉。产生的原因还不十分清楚,可能与透析中组织缺氧、低钠和循环血量相对不足行关。治疗:减慢或暂停超滤,输入生理盐水100~200毫升或高渗糖水及高渗盐水。
透析疗法需要长期进行,不能中断。否则可能导致原来的疗效功亏一篑,甚至威胁生命。对于尿毒症终末期的患者而言,只能用血液透析器替代。