-
肝转移癌 编辑
1.门静脉转移 凡血流汇入门静脉系统的脏器,如食管下端、胃、小肠、结直肠、胰腺、胆囊及脾等的恶性肿瘤均可循门静脉转移至肝脏,这是原发癌播散至肝脏的重要途径。有报道门静脉血流存在分流现象,即脾静脉和肠系膜下静脉的血流主要进入左肝,而肠系膜上静脉的血流主要汇入右肝,这些门静脉所属脏器的肿瘤会因不同的血流方向转移至相应部位的肝脏。但临床上这种肿瘤转移的分流情况并不明显,而以全肝散在性转移多见。其他如子宫、卵巢、前列腺、膀胱和腹膜后组织等部位的癌肿,亦可通过体静脉或门静脉的吻合支转移至肝;也可因这些部位的肿瘤增长侵犯门静脉系统的脏器,转移至肝脏;或先由体静脉至肺,然后再由肺到全身循环而至肝脏。
2.肝动脉转移 任何血行播散的癌肿均可循肝动脉转移到肝脏,如肺、肾、乳腺、肾上腺、甲状腺、睾丸、卵巢、鼻咽、皮肤及眼等部位的恶性肿瘤均可经肝动脉而播散至肝脏。
3.淋巴路转移盆腔或腹膜后的癌肿可经淋巴管至主动脉旁和腹膜后淋巴结,然后倒流至肝脏。消化道癌肿也可经肝门淋巴结循淋巴管逆行转移到肝脏。乳腺癌或肺癌也可通过纵隔淋巴结而逆行转移到肝脏,但此转移方式较少见。临床上更多见的是胆囊癌沿着胆囊窝的淋巴管转移到肝脏。
4.直接浸润 肝脏邻近器官的癌肿,如胃癌、横结肠癌、胆囊癌和胰腺癌等,均可因癌肿与肝脏粘连由癌细胞直接浸润而蔓延至肝脏,右侧肾脏和肾上腺癌肿也可以直接侵犯肝脏。
辅助检查
血清学检查
1)肝脏酶谱: 对于肝脏小转移灶,生化指标可以完全正常。多数肝转移癌病人肝功能检查多属于正常,晚期病人或者部分病人血清胆红素、碱性磷酸酶、乳酸脱氢酶、γ-GT等可以有升高。凝血异常和白蛋白降低提示广泛性肝转移。当血清胆红素不高或者排除骨转移时,AKP升高对诊断肝转移癌具有参考价值。
2)CEA:消化道肿瘤,尤其是结直肠癌患者血清CEA的检测,对于监测术后肝转移的发生十分重要,敏感性可以达到84-93%。
影像学检查
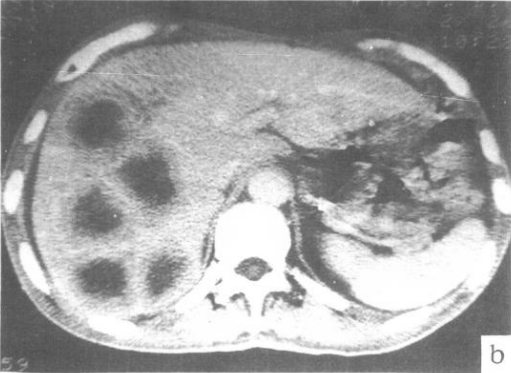
1)超声检查: B超是普查、随访和筛选肝转移癌的首选方法,可以检查出直径约1-2cm的病灶。肝转移癌的B超可以表现为低回声、无回声、高回声、“牛眼征”以及“靶征”。术中超声:能够降低干扰,可以显著提高诊断的准确性和分辨率。
2)CT:是诊断肝转移灶较为精确的方法,CT的优点是扫描切面固定,在病灶观察中可以动态对比,较为客观,敏感性高于超声。CT的缺点是特异性较差,对于小结节、弥漫性、微小癌灶等敏感性欠佳,可能漏诊部分病例。
3)MRI:诊断转移性肝癌的敏感度为64-100%,能分辨小于1cm的病灶,且对明确肿瘤和相邻血管的结构更佳,优点是软组织对比度高,没有放射线照射和不需要造影剂,缺点是费用较高,对于起搏器植入和某些金属植入患者不适合。
肝转移癌的治疗与原发性肝癌是有不同的。虽然肿瘤都是长在肝上,但肝转移癌的生物学活性与原发部位的肿瘤是相同的,而与原发性肝癌是截然不同的。因此首先要明确原发癌是哪个器官或组织来源(取到病理),然后多采用全身治疗(按照原发癌的病理来选择方案)+ 肝局部的消融治疗。
肝转移癌的临床分期主要目的是有助于制定外科治疗方案以及对预后的评估,国外有Forterner分级以及Gennari分期方法。我国有学者提出的肝转移癌临床分期来制定外科治疗方案和评估预后,该分期方法把肝转移癌大致分为三期:临床一期:通过半肝范围内的肝切除能够获得彻底的切除的肝单发性或者<3个多发性转移性癌结节,该期可以行根治性肝切除术,有较大的治愈机会;临床二期:可以通过两处以上非同一肝叶内的不规则肝切除而能够获得完全切除的、有限的多发性散在的肝转移和>3个多发性肝转移而能通过半肝切除完成转移癌切除者,该期术后5年生存率可以达到20%左右。临床三期(相当于原发癌晚期):无论单发多发以及伴肝外转移者等,均难以通过手术切除肝的肝转移癌,该期中位生存期约半年。